3.1. Coronavirus: quadro e criticità dei servizi sanitari territoriali
Costanzo RanciMarco Arlotti | 28 Luglio 2020
I risvolti più drammatici della pandemia hanno sollecitato una riflessione critica sulle caratteristiche del nostro sistema sanitario, e in particolare sul ruolo troppo marginale giocato dai servizi territoriali. Le recenti misure del governo nazionale in materia di sanità pubblica hanno confermato l’urgenza di un cambiamento profondo di prospettiva, a cui riteniamo anche Welforum possa utilmente contribuire.
Allo scopo di contribuire al processo conoscitivo e al dibattito pubblico, in questa nota presentiamo i contenuti principali di un breve rapporto di ricerca, pubblicato di recente dal titolo: “A volte ritornano. Pandemia, politiche di welfare sanitario e territorio per la gestione della riapertura”1.
Riprendendo lo schema del rapporto, partiremo con un’analisi delle tendenze di medio periodo del sistema sanitario italiano per quanto riguarda il ruolo dei servizi sanitari territoriali, prima in prospettiva comparata internazionale e poi confrontando tra loro le regioni epicentro della crisi pandemica (Lombardia, Veneto e Emilia-Romagna). Successivamente analizzeremo come le diverse scelte rispetto al ruolo dei servizi territoriali sono emerse con grande chiarezza già nella gestione dell’emergenza pandemica.
I servizi territoriali nel quadro della sanità italiana e delle sue articolazioni
Similmente ad altri paesi europei, l’Italia ha avviato ormai da anni un intenso processo di ristrutturazione del sistema sanitario, centrato sulla riduzione della capacità ospedaliera. La riduzione di posti letto è un indicatore chiaro di questa tendenza. Questo processo di de-ospedalizzazione è tuttavia avvenuto in assenza di un’adeguata politica di investimenti sul versante dell’assistenza sanitaria territoriale. Come indicano i dati della figura 1, mentre in Francia e in Germania la spesa sanitaria pro-capite per servizi non ospedalieri e per servizi long-term care ha avuto un trend sensibilmente positivo nel periodo 2012-17 (+30% la spesa non ospedaliera in Francia; +40% la spesa long-term care in Germania), in Italia la riduzione della spesa ospedaliera (-7,3% in 5 anni) non è stata compensata dall’aumento, peraltro molto modesto, della spesa non ospedaliera (+1,7%) e di quella long-term care (+3,7%).
Fig 1 Andamento della spesa sanitaria pro-capite per componente di spesa, variazione % 2012-17
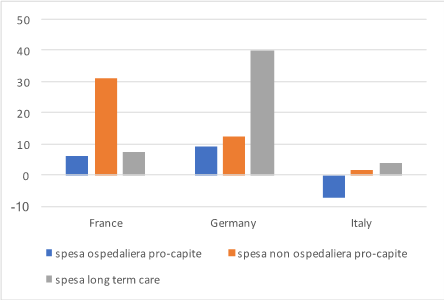
Fonte: elaborazioni su dati OECD.
In un quadro di regionalizzazione spinta del sistema sanitario nazionale, troviamo tuttavia tendenze differenti fra regioni (vedi figura 2). In Veneto ed Emilia-Romagna la contrazione del sistema delle cure ospedaliere è stata in parte controbilanciata, a livello territoriale, da un taglio meno sostenuto nel numero dei medici di famiglia (Mmg), che rappresentano il perno centrale nell’articolazione dei sistemi territoriali. In queste stesse regioni la dinamica dei servizi di assistenza domiciliare integrata (Adi), che offrono servizi di carattere infermieristico, riabilitativo e assistenziale, è stata espansiva. Nel caso della Lombardia, invece, il quadro che emerge è decisamente più problematico: ad una contrazione più significativa dei Mmg si è infatti accompagnato un aumento più contenuto dell’Adi.
Fig. 2 Variazione 2000-2017 per indicatori relativi ad assistenza territoriale tramite MMG e ADI
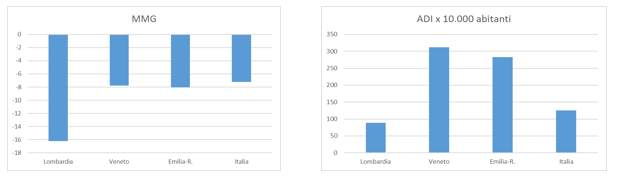
Fonte: elaborazioni su dati Annuario statistico del Servizio Sanitario Nazionale e banca dati Istat health for all.
Le strategie di fronteggiamento della pandemia: ospedale, territorio e riflesso dei modelli organizzativi
Queste differenziazioni inter-regionali hanno giocato un ruolo importante nel modo in cui le regioni hanno fronteggiato la pandemia.
Osservando, infatti, da un lato la messa in atto di strategie preventive di test e di individuazione precoce dei casi positivi (i cosiddetti “tamponi”) nonché, dall’altro lato, la diffusione del trattamento domiciliare dei casi di pazienti Covid-19 (vedi figura 3), vediamo come in Lombardia un’incidenza dei tamponi più bassa si è combinata con una strategia di gestione domiciliare dei casi dichiarati positivi più contenuta, mentre è stata privilegiata la centralità del ricovero ospedaliero.
In Veneto, invece, l’incidenza particolarmente elevata dei tamponi è andata di pari passo con un livello decisamente più elevato di gestione domiciliare dei casi positivi. L’attivazione delle strutture sanitarie territoriali (i servizi di igiene e di cura primaria dei medici di base) ha permesso in questa regione un tracciamento e controllo capillare dei casi, evitando quanto più possibile il ricovero in ospedale una volta accertata la positività.
In una posizione intermedia fra queste due regioni si colloca l’Emilia-Romagna, dove la strategia regionale di risposta non sembra aver seguito il “modello” veneto, anche se nel contempo si è puntato di più, e prima della Lombardia, sul trattamento domiciliare dei casi positivi anziché sul ricovero ospedaliero.
Fig. 3 Andamento numero totale tamponi per 100.000 ab. e quota di casi positivi in isolamento domiciliare su totale casi positivi Covid-19, 29 febbraio-15 aprile
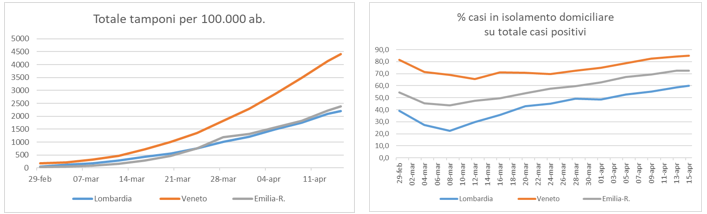
Fonte: elaborazioni su dati Bollettino Coronavirus Protezione Civile.
Considerazioni conclusive. Una scelta di prospettiva: investire nei servizi territoriali
Se e in che misura queste diverse strategie regionali di fronteggiamento abbiano avuto o meno un impatto sulla diffusione della pandemia fra le regioni resta difficile da decifrare con i dati disponibili. È evidente che il peso quantitativo, la velocità e la sequenzialità del contagio abbiano giocato un ruolo rilevante non solo sul portato drammatico dei decessi, ma anche presumibilmente sulla capacità delle regioni nello sviluppare strategie di trattamento articolate e meno concentrate sull’intervento ospedaliero.
Questa linea di intervento si è dimostrata, tuttavia, fortemente problematica poiché ha catalizzato ulteriormente il contagio, e messo sotto stress la tenuta del sistema sanitario. Di fronte, infatti, ad un’infezione senza precedenti e senza un adeguato filtro a livello territoriale, anche le regioni, come la Lombardia, che dispongono di una rete ospedaliera fra le più avanzate a livello nazionale – per quanto depotenziata nella sua componente “pubblica” – non hanno potuto reggere il carico enorme di malati provocato dalla pandemia.
Queste evidenze, dunque, segnalano quanto l’avvio di una politica pubblica per lo sviluppo dei servizi territoriali nel nostro paese risulti fondamentale. Non solo, come si è detto, per le implicazioni sul versante del fronteggiamento preventivo della pandemia, ma anche perché l’aumento crescente della popolazione vulnerabile ad epidemie (come quella anziana), nonché la forte diffusione delle patologie croniche, rendono fondamentale l’implementazione di interventi vicini ai luoghi dove le persone vivono.
C’è da augurarsi che le autorità pubbliche sappiano guardare al futuro del nostro paese con una capacità progettuale capace di imparare da quanto di buono, o di sbagliato, è stato fatto in passato.
Un primo passo importante a questo proposito è contenuto nel cd. “Decreto rilancio”, attraverso la destinazione per il 2020 di oltre 700 milioni di euro per favorire lo sviluppo dei sistemi di assistenza domiciliari. A ciò dovrà necessariamente aggiungersi (oltre che un’auspicata continuità nel tempo di tali investimenti) un utilizzo spedito e strategico delle risorse, affinché si eviti che questo sforzo non irrilevante si traduca in trasferimenti a pioggia senza, tuttavia, alcun impatto su un mutamento sostantivo dei modelli organizzativi e di intervento della sanità.
- Il rapporto (scaricabile qui), si colloca all’interno delle attività di ricerca svolte dai due autori nell’ambito del progetto IN-AGE (INclusive AGEing in place: Contrasting isolation and abandonment of frail older people living at home), finanziato da Fondazione Cariplo (grant n. 2017–0941).



