L’innovazione e il cambiamento nel settore della Long Term Care
Quali spunti dall’analisi dello stato dei servizi per gli anziani?
Elisabetta NotarnicolaGiovanni Fosti | 27 Novembre 2018
Il settore della Long Term Care è oggi uno tra quelli a più alto impatto sulla società e sul sistema di Welfare. Il mondo dell’assistenza e della cura agli anziani in una prospettiva di medio o lungo periodo (appunto Long Term Care – LTC), coinvolge oggi direttamente e indirettamente almeno 10 milioni di italiani e, considerando il trend di invecchiamento della popolazione, si prospetta come uno dei temi che entreranno nella lista delle urgenze di policy del prossimo futuro (probabilmente un futuro più vicino di quanto non ci si aspetti oggi).
Il rapporto L’innovazione e il cambiamento nel settore Long Term Care si è posto nella sua 1° edizione il duplice obiettivo di mettere a sistema dati e stime disponibili da molteplici fonti e con diverse prospettive, oltre che di interrogarsi rispetto a cosa stia accadendo nel mondo dei servizi, proponendo quindi una lettura dal basso del fenomeno.
Il tentativo è quello di ricostruire un quadro organico il più vicino possibile all’esperienza diretta delle famiglie in modo da sostenere un dibattito pubblico che deve prendere atto dell’urgenza della questione e iniziare ad interrogarsi sulle prospettive future.
Che dimensioni ha il fenomeno Long Term Care oggi?
La condizione di non autosufficienza riguarda oltre 2,8 milioni di anziani (2.857.801 stima su dati Istat 2015, ultimi disponibili), che rappresentano il 21,25% della popolazione over65, ovvero circa 5 italiani ogni 100. Le proiezioni di crescita della popolazione anziana al 2030 o 2050 rendono immediatamente evidente quanto la situazione sia esplosiva e come il confronto con la non autosufficienza sia destinato ad entrare nella quotidianità della maggior parte della popolazione italiana.
Nel 2015 gli anziani in carico a servizi sociosanitari erano circa 900.000, quelli in carico a servizi sociali circa 512.000. Questo dato, apparentemente indicativo di un welfare per la non autosufficienza molto esteso, richiede un approfondimento rispetto ai sistemi informativi in uso nel settore della LTC. Infatti, è possibile che alcuni anziani non autosufficienti siano in carico a più servizi, sia di tipo sociale, sia di tipo sociosanitario, sia di entrambe le categorie. Tuttavia, non è possibile sapere di quanti casi si tratti. Quindi, il numero di anziani coinvolti non è noto, e potrebbe essere significativamente inferiore a quello determinato dalla somma degli anziani siano in carico ai differenti servizi. Anche l’intensità assistenziale offerta nei servizi mappati è incerta: gli enti coinvolti registrano le prestazioni erogate ma non i piani assistenziali o i progetti realizzati guardando all’insieme dei servizi. Ad esempio, oltre il 67% degli utenti della rete sociosanitaria fruisce di servizi di assistenza domiciliare (ADI), ma non è chiaro se a questi corrispondano effettive attivazioni di servizio e per quale periodo o intensità.
Rispetto ai dati disponibili traspare l’attitudine del sistema a tracciare l’offerta (rispetto a questo nella maggior parte delle Regioni italiane esistono dati anche molto accurati) senza però utilizzare dati di proiezione del fabbisogno potenziale o di effettivo ricorso ai servizi.
È molto complesso quindi, se non impossibile, sapere quanti anziani non autosufficienti siano raggiunti dal welfare sociosanitario o sociale: utilizzando i dati su utenti dei servizi appena illustrati si potrebbe dire che il 31,8% degli anziani è raggiunto da servizi sociosanitari, percentuale che scende a 18% per i servizi sociali.
Tavola 1 – Utenti dei servizi, anno 2015
| Rete sociosanitaria | Rete sociale | |
| Residenziale | 273.204 | 14.124 |
| Semiresidenziale | 24.111 | 356.286 |
| Domiciliare (ADI e SAD) | 611.871 | 141.776 |
| TOTALE | 909.186 | 512.186 |
Si veda Capitolo 2 del Rapporto per fonti e approfondimenti
Tavola 2 – Stima della copertura del fabbisogno, anno 2015
| Servizio | Stima del fabbisogno potenziale | Tasso di copertura servizi sociosanitari | Tasso di copertura servizi sociali |
| Residenziale | 2.847.814 | 9,6% | 0,5% |
| Semiresidenziale | 0,8% | 12,5% | |
| Domiciliare (ADI e SAD) | 21,4% | 5,0% | |
| Totale | 2.847.814 | 31,8% | 18,0% |
Si veda Capitolo 2 del Rapporto per fonti e approfondimenti
Utilizzando questi dati con i limiti appena esposti, è possibile ipotizzare, come scenario più ottimistico, che circa il 50% dei 2,8 milioni di non autosufficienti è raggiunto da servizi pubblici. Cosa accade a tutti gli altri? Gli studi e le stime condotti su più fronti segnalano cinque possibili alternative al sistema di welfare pubblico (questi fenomeni sono approfonditi nel Capitolo 2 del rapporto).
- In parte le famiglie ricorrono agli stessi servizi disponibili nel welfare pubblico accedendo ai posti disponibili nel mercato privato a pagamento.
- Le famiglie si auto-organizzano, svolgendo direttamente il compito di care manager. Il 92% degli anziani non autosufficienti dipende da un caregiver per le attività quotidiane e si stima che i famigliari coinvolti in queste attività siano circa 8 milioni.
- Le famiglie si rivolgono al mercato regolare o irregolare delle badanti o assistenti famigliari la cui stima aggiornata al 2017 parla di oltre 983.690 badanti tra regolari ed irregolari.
- Le famiglie si rivolgono all’ SSN (tramite pronto soccorso o ospedale) nella speranza di trovare una risposta rapida, universalista e gratuita ai loro bisogni.
- Una gran parte di anziani e famiglie rimangono soli nell’affrontare il bisogno, senza possibilità di attivare supporti o servizi.
Quali condizioni di equità siano associate a questa clusterizzazione, nel quadro dei dati disponibili è assolutamente ignoto. E’ tuttavia evidente il rischio di elevati livelli di iniquità, e la possibilità che questi aumentino ulteriormente, estremizzando le situazioni di non autosufficienza in tre grandi gruppi: da un lato le famiglie che per loro caratteristiche e capacità riusciranno ad accedere ai servizi pubblici, gratuiti o con compartecipazione; dall’altro quelle che avranno i mezzi (in termini di competenza e di capacità di spesa) per organizzare alternative di risposta; e ancora quelle che non riusciranno né ad accedere al sistema pubblico né ad organizzare una propria strategia rimanendo sempre più sole, isolate e in situazioni di rischio.
Cosa ci dicono i servizi e i loro gestori?
Focalizzando l’attenzione sul mondo dei servizi per anziani è possibile intravedere alcune piste di cambiamento che possono indicare la strada per un ripensamento del sistema ed il suo sviluppo verso soluzioni più vicine ai reali bisogni degli anziani e delle famiglie.
Osservando i gestori dei servizi (nel Capitolo 3 del Rapporto si trovano dati e approfondimenti specifici) si riconoscono tre diversi profili che raccontano molto delle caratteristiche del settore. In Italia operano 1.927 gestori pubblici e privati (dato 2017). In media questi gestiscono 2 strutture residenziali per un totale di circa 140 posti per gestore oltre che eventualmente servizi di assistenza domiciliare. Il settore è quindi costituito prevalentemente da piccoli (o piccolissimi) gestori concentrati sul mondo della residenzialità e con scarsa propensione all’apertura al mondo dei servizi privati a pagamento. All’opposto si stanno affermando alcuni grandi gruppi caratterizzati da strategie di diversificazione sia in termini di settori e servizi (la loro gamma di offerta spazia dal residenziale al diurno e al domiciliare di diversa natura) che di mercati (operano sia in regime di convenzionamento e accreditamento che di mercato privato).
Abbiamo quindi da un lato un gruppo di gestori orientati ad una visione più tradizionale del settore, legato al finanziamento pubblico, e dall’altro grandi player che stanno iniziando a ragionare di aumento della capacità di offerta, diversificazione dei servizi e introduzione di innovazioni. Guardando ai dati riferiti a 18 tra i più grandi player, il 10% circa del loro fatturato deriva da servizi da mercato privato. Sono inoltre coinvolti in numerose operazioni di aggregazione e fusione orientate a diversificare l’offerta e migliorare la capacità erogativa: nell’arco di un solo anno hanno acquisito 57 strutture e ne hanno cedute 10, alimentando dinamiche tra aziende e tra gruppi. Tendenzialmente gestiscono filiere di servizi: 15 su 18 gestiscono tutta la filiera assistenziale da cure sanitarie a sociosanitarie residenziali, diurne e domiciliari; 9 su 18 integrano anche con servizi di supporto e counselling alla famiglia.
Quali prospettive dall’utilizzo di tecnologie?
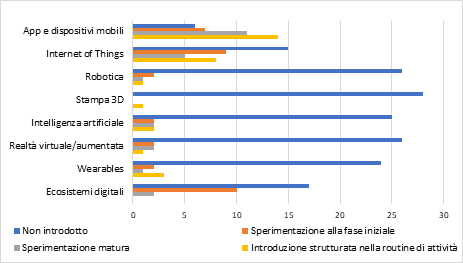
Una terza pista di cambiamento (oltre a quella di ricerca di volumi maggiori e di filiere di servizi) che si rileva osservando il comportamento dei gestori riguarda l’introduzione di tecnologie a supporto dell’innovazione di servizi. Una survey condotta su 142 strutture residenziali per anziani (illustrata nel Capitolo 4 del Rapporto) riporta come il 47% delle strutture residenziali per anziani ha introdotto recentemente innovazioni tecnologiche. Si tratta di tecnologie semplici (come app e dispositivi mobili) mentre ancora sono quasi del tutto assenti le innovazioni tecnologiche considerate più “di frontiera”, come robotica, stampa 3D, intelligenza artificiale, realtà virtuale o aumentata e dispositivi indossabili (wearables). Inoltre, soltanto il 12% delle strutture dichiara di utilizzare le tecnologie in modo consolidato e routinario nelle attività quotidiane. Siamo quindi ancora agli albori della rivoluzione tecnologica che spesso viene citata, con alcuni soggetti che più rapidamente di altri stanno iniziando ad implementare questo tipo di innovazione nel mondo assistenziale. Gli obiettivi che i gestori dichiarano di perseguire sono legati alla possibilità di migliorare il livello di cura e assistenza fornita o di supportare gli operatori nelle attività quotidiane. Non si intravede ancora la possibilità di ampliare la gamma dei servizi offerti ad esempio utilizzando la tecnologia per promuovere il benessere dell’anziano, stimolare la sua socialità o supportare i famigliari.
Tavola 3 – Livello di introduzione delle innovazioni tecnologiche nelle strutture residenziali
Rimane aperto il nodo degli investimenti necessari per supportare processi di innovazione nel settore. Gli intervistati segnalano come la disponibilità di risorse e le opportunità di finanziamento sono i primi driver per l’introduzione di innovazioni. Allo stesso tempo individuano come primi ostacoli la mancanza di risorse e limiti imposti dalle normative vigenti.
Le sfide e le priorità per il futuro
Il Rapporto individua alcune sfide sia per i policy makers che per i gestori. Il settore si presenta come ancora fortemente focalizzato sull’offerta di servizi a finanziamento pubblico, che comunque riescono a raggiungere solo una quota della popolazione interessata (nelle proiezioni più ottimistiche il 50%), e prevalentemente con livelli di intensità assistenziale molto contenuti. Le famiglie hanno adottato diverse strategie di risposta mettendo in campo risorse proprie, sia economiche che relazionali. I gestori si dividono tra quelli più legati ad un approccio tradizionale e altri che stanno introducendo alcune innovazioni dal basso, nella direzione delle filiere dei servizi e della leva tecnologia.
Le sfide aperte riguardano quattro ambiti.
- Sarà necessario interrogarsi rispetto al raggio di azione delle politiche pubbliche e a ciò che accade al di fuori di questo. Nei prossimi anni la forbice tra la capacità di risposta del sistema e i bisogni emergenti non potrà che ampliarsi, con effetti preoccupanti in termini di equità e distribuzione delle risorse. Come fare per superare questo limite?
- Sarà sempre più necessario lavorare per integrare le risorse pubbliche e private: le famiglie sono uno dei pilastri del sistema di LTC e non possono essere lasciate sole in questo compito. Se le risorse pubbliche fossero impiegate in modo coordinato e integrato con quelle messe in campo tra le mura domestiche, potrebbero svolgere una funzione di volano rispetto a quelle private che già sono ampiamente impiegate nel settore.
- Il tema della ricomposizione e della ricerca di filiere di servizi è funzionale a migliorare la risposta data al bisogno, accompagnare le famiglie e ottenere sinergie e connessioni nel sistema. Si dovrà ragionare su cosa accade tra setting assistenziali e come gestire il passaggio tra uno e l’altro per garantire una visione di sistema.
- L’innovazione (tecnologica e non) sta emergendo dal basso e lentamente sta iniziando a modificare i modelli di servizio. Se non governata o guidata rischia di determinare degli sbilanciamenti a favore dei soggetti che avranno il vantaggio competitivo di essere i primi a posizionarsi su certi servizi. Il policy making pubblico, se vorrà avere un ruolo nella guida di questi processi in modo da estenderne i vantaggi a una platea il più possibile ampia di attori e di beneficiari, dovrà essere consapevole di questi processi di innovazione e valutare come porsi di fronte alle potenzialità che esprimono ed ai rischi che emergono.